Rev.int.med.cienc.act.fís.deporte - vol. 5 - número 19 - septiembre
2005 - ISSN: 1577-0354
Santos Muñoz, S. (2005).
Santos Muñoz, S.
e-mail: ssmjcr@terra.es
RESUMEN
Este artículo ofrece a los profesores de Educación
Física una revisión de los estudios realizados, tanto en el ámbito
internacional como en el nacional y autonómico, sobre la dimensión
epidemiológica de la obesidad y el
sobrepeso, e intenta promover la reflexión sobre las posibles intervenciones
desde el ámbito educativo, ya sea a nivel de prevención o de tratamiento.
PALABRAS
CLAVE: obesidad, sobrepeso,
educación física.
ABSTRACT
This article offers to the teachers
of Physical Education a revision of the studies made, as much in the
international scope as in the national and regional, about the epidemiologist
dimension of the obesity and the overweight, and tries to promote the
reflection on the possible interventions from the educative scope, or at level
of prevention or treatment.
KEY
WORDS:
obesity, overweight, physical education.
1. INTRODUCCIÓN
La educación física
ha estado estrechamente vinculada a la salud desde su inclusión en los currículos
educativos. Esta relación se ha incrementado en los últimos años como
consecuencia de las enormes transformaciones sufridas por las sociedades
desarrolladas a lo largo del siglo XX.
Los problemas de salud han cambiado mucho en cien años. La desnutrición ha
dejado paso a la obesidad y las enfermedades contagiosas han sido relegadas las
cardiovasculares. La transformación ha sido tal, que hasta el propio concepto
de salud ya no es el mismo; el viejo concepto que consideraba la salud como la
ausencia de enfermedad ha dejado paso a otro más abierto y dinámico, orientado
a la promoción de entornos y estilos de vida más saludables. En efecto, cuando
se considera la salud como “el completo estado de bienestar físico, psíquico y
social”, tal como ha establecido
Esta
transformación en la concepción de la salud desde posiciones centradas en el
tratamiento de las enfermedades hacia otras orientadas en la promoción de
entornos saludables1 ha supuesto una progresiva transición del trabajo
individual de los médicos al trabajo en equipo interdisciplinar, promoviendo la
participación de la comunidad y estimulando el sentimiento de
autoresponsabilidad. Desde esta perspectiva, los problemas de salud ya no son
responsabilidad única del ámbito sanitario.
Esta nueva forma de entender la salud, supone un
planteamiento innovador que ha llegado a la escuela y está afectando a la
reconstrucción del currículum del área de educación física2. Estos planteamientos ya fueron recogidos en
La escuela tiene la
permanente obligación adaptarse a las circunstancias, inquietudes y problemas
de la sociedad en la que está inmersa. En las últimas décadas, la obesidad y el
sobrepeso se han convertido en uno de los principales problemas de Salud
Pública y su prevalencia está aumentando
en las poblaciones infantiles en todo el mundo. Según
2.
La obesidad es una enfermedad crónica con
repercusiones negativas para la salud y existe una asociación clara y directa
entre el grado de obesidad y la morbimortalidad4, de hecho, está vinculada al 60 por
ciento de las defunciones debidas a enfermedades no contagiosas:
cardiovasculares, cáncer o diabetes5.
La obesidad infantil es un trastorno nutricional muy
frecuente y de prevalencia creciente en España6. Su impacto
actual y futuro puede ocasionar consecuencias muy negativas para el desarrollo
y la calidad de vida de estas personas con exceso ponderal. Además, repercute en la adaptación social y el desarrollo
psicológico del niño.
La epidemia de
obesidad representa el mayor desafío para la salud publica europea en el siglo
XXI porque representa un factor de
riesgo de varias enfermedades crónicas y supone un grave problema económico por los altos
costos que se derivan de su atención. La obesidad infantil tiene
especial trascendencia porque muchos niños obesos seguirán siéndolo al
convertirse en adultos, a menos que adopten y mantengan unos patrones más
saludables de comer y hacer ejercicio. Cuando la obesidad infantil se
manifiesta o persiste en la segunda década de vida y no se corrige a tiempo es
muy probable que en la edad adulta se sufra obesidad. Los adolescentes con
sobrepeso tienen un 70% de probabilidades de llegar a ser adultos con sobrepeso
u obesos. Esto se incrementa al 80% si uno o los dos padres es obeso o tiene
sobrepeso7.
La obesidad se define como un aumento del peso
corporal debido a un exceso de grasa que hace peligrar seriamente la salud. Es
una enfermedad metabólica multifactorial, influida por elementos sociales,
fisiológicos, metabólicos, moleculares y genéticos. Algunas personas son más
susceptibles de ganar peso debido a razones genéticas, pero la combinación de
una alimentación inadecuada y la tendencia a realizar menos actividad física relacionada
con el mayor tiempo dedicado a actividades sedentarias explica la mayor parte
del espectacular incremento de la obesidad infantil en los últimos 15 años en
nuestro país. Por tanto, los malos hábitos de alimentación y un estilo de vida
sedentaria son los principales factores responsables. Este incremento excesivo
del peso corporal se debe fundamentalmente al aumento del tejido adiposo y en
menor medida del tejido muscular y masa esquelética8.
Para determinar si una persona es obesa o si tiene
sobrepeso, el parámetro de medición más utilizado es el "índice de masa
corporal" (IMC = peso en kilogramos dividido por el cuadrado de la altura
en metros). Debido a que el IMC de los niños varía con la edad, diferentes
puntos de corte han sido utilizados para definir sobrepeso y obesidad en
función de la edad. Los
criterios más usados a nivel internacional para clasificar sobrepeso y obesidad
en la infancia y en la adolescencia son los siguientes:
ü
El sugerido por
el comité norteamericano de expertos para la obesidad del niño9,10 que define como niño con sobrepeso aquel que tiene
un índice de masa corporal con el percentil entre 85 y 95 – según edad y sexo –
y niño obeso aquel que tiene un índice de masa corporal con el percentil superior
a 95.
ü
El recomendado
por el International Obesity Task Force (IOTF) que propone un punto de corte
proyectado de un índice de masa corporal (IMC) del adulto de 25 para el
sobrepeso e igual o superior a 30 para definir obesidad11. La referencia utilizada está basada en seis bases
de datos de diferentes países. Este criterio es el más utilizado en España,
especialmente por
ü
El criterio de
mayor uso y que ha venido utilizando
3.
Hay numerosos riesgos y complicaciones vinculados la
obesidad, no solo de índole fisiológico, sino también psicológico. Las
consecuencias físicas suponen un incremento del riesgo de padecer enfermedades
coronarias, diabetes, cáncer (de útero, mama, colon y próstata), etc. y en
definitiva, con un aumento de mortalidad4. Por ello, desde nuestra posición como profesionales
de
Un estudio realizado en Holanda cuantificó el impacto
de la obesidad en
términos de años de vida perdidos y
llegó a la conclusión de que la obesidad se sitúa como factor de riesgo al mismo nivel que el tabaco en
cuanto a impacto en años de vida perdidos12. Se encontró una importante disminución en la
esperanza de vida asociada al sobrepeso y a la obesidad. Para los no fumadores
de 40 años con sobrepeso esta disminución fue de 3.3 años (mujeres) y 3.1 años
(hombres). Para los no fumadores obesos fue de 7,1 años (mujeres) y 5,8 años
(hombres). Entre los fumadores con sobrepeso los descensos observados fueron de
7,2 años (mujeres) y de 6,7 años (hombres). Entre los fumadores obesos el
descenso fue de 13,3 años (mujeres) y de 13,7 años (hombres). Se halló en los
obesos un aumento de riesgo de morir antes de los 70 años de 115% en mujeres y
81% en hombres. Los sujetos que a los 20 años de seguimiento pertenecían al
grupo de obesos y sobrepeso presentaron un aumento significativo de muerte si
al inicio del estudio pertenecieron al grupo de obesos12.
Tabla 1. Incremento estimado
del riesgo de desarrollar enfermedades asociadas en personas obesas
Fuente.
NAO Tackling Obesity in England 2001
|
Enfermedad |
Riesgo relativo - mujeres |
Riesgo relativo - hombres |
|
Diabetes tipo2 |
12.7 |
5.2 |
|
Hipertension |
4.2 |
2.6 |
|
Infarto de miocardio |
3.2 |
1.5 |
|
Cáncer de colon |
2.7 |
3.0 |
|
Angina |
1.8 |
1.8 |
|
Colelitiasis |
1.8 |
1.8 |
|
Cáncer de ovario |
1.7 |
|
|
Osteoartritis |
1.4 |
1.9 |
|
Ictus |
1.3 |
1.3 |
Además,
la obesidad también produce consecuencias psicológicas y sociales. Los obesos
son rechazados por la sociedad, con frecuencia se sienten discriminados, e
incluso a veces son relegados para la obtención de ciertos puestos de trabajo.
La obesidad tiene una gran repercusión en el desarrollo psicológico y en la
adaptación social de los niños y adolescentes. Los niños obesos, con frecuencia,
presentan sentimientos de inferioridad, rechazo y una baja autoestima que
mantienen durante toda su vida. Esta discriminación, causada por infundados
prejuicios, atribuye a los obesos una nula capacidad de autocontrol sobre sus
impulsos, en particular sobre la ingesta, de modo que se les culpabiliza de su
obesidad al considerar que ésta es debida a su falta de voluntad. Este rechazo
que padecen desencadena actitudes antisociales, depresión, aislamiento e
inactividad, que induce a la ingesta de alimentos y perpetua el problema13.
4. LAS DIMENSIONES DE LA EPIDEMIA
La obesidad y el sobrepeso se están incrementando de
forma alarmante en Europa. En pocos años, algunos países han doblado sus tasas
de obesidad y la epidemia, lejos de remitir, amenaza con seguir aumentando14. El índice de obesidad en la población adulta
española (25-60años) es del 14,5% mientras que el sobrepeso asciende al 38,5%15. Esto significa que uno de cada dos adultos tiene un
peso superior a lo recomendable. La obesidad es más frecuente en mujeres
(15,7%) que en varones (13,4%). También se ha observado que la prevalencia de
obesidad crece conforme aumenta la edad de las personas, alcanzando cifras del
21,6% y 33,9% en varones y mujeres de más de 55 años, respectivamente.
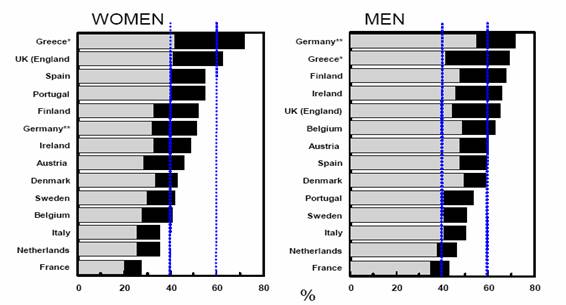
![]() IMC 25 – 29,9
IMC 25 – 29,9 ![]() IMC > 30
IMC > 30
Gráfico 1. Estimaciones de
la prevalencia de sobrepeso y obesidad por países de
Fuente: Obesity in
En lo que se refiere a la población infantil el panorama no es muy alentador. En Europa, los
índices de niños con sobrepeso se están elevando de una manera alarmante, sobre
todo en los países del sur (ver gráfico 2). Nuestro país presenta una de las cifras más altas, sólo comparable a las de
otros países mediterráneos. Así, en los niños españoles de 10 años la
prevalencia de obesidad es sólo superada en Europa por los niños de Italia,
Malta y Grecia14.
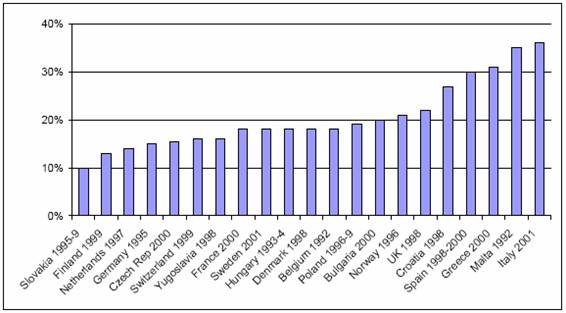
Gráfico
2. Prevalencia de sobrepeso en niños de
10 años.
Fuente:
IOTF. Sobrepeso en niños considerado como IMC>25 para personas adultas
usando los criterios de evaluación del IOTF
El exceso ponderal en la infancia y la adolescencia
se ha duplicado en los últimos 15 años en España. Los datos obtenidos por
estudio nacional enKid6 (1998-2000) nos muestran que la obesidad en la
población española en edad infantil y juvenil está adquiriendo unas dimensiones
preocupantes, especialmente los factores que pueden estar contribuyendo a
extender la epidemia y las posibles maneras de prevenirla.
Según el último estudio enKid sobre los hábitos alimentarios y el estado
nutricional de la población infantil y juvenil, la prevalencia de obesidad es
del 13,9%, y del 12,4% en sobrepeso6; frente al 6,4% de niños obesos del año 198416. Estas cifras nos indican que el 26,3% de los niños
españoles están por encima de su peso saludable.
|
|
Total (%) |
Varones (%) |
Mujeres (%) |
|
|
13,9 |
15,6 |
12,0 |
|
Edad (años) |
|
|
|
|
2-5 |
11,1 |
10,8 |
11,5 |
|
6-9 |
15,9 |
21,7 |
9,8 |
|
10-13 |
16,6 |
21,9 |
10,9 |
|
14-17 |
12,5 |
15,8 |
9,1 |
|
18-24 |
13,7 |
12,6 |
14,9 |
Tabla 2.
Prevalencia de la obesidad en la población española con edades entre 2 y 24
años.
Estudio
enKid (1998-2000)
El estudio enKid aporta
además los siguientes datos:
ü La obesidad es
mas elevada en los varones (15,60%) que en las mujeres (12,00%), diferencia
estadísticamente significativa.
§ En el subgrupo
de varones, las tasas más elevadas se observaron entre los 6 y los 13 años.
§ En las chicas
las tasas de prevalencia mas elevadas se observaron entre los 6 y los 9 años.
ü La prevalencia de obesidad es más
elevada en los chicos cuyos padres han completado un nivel de estudios bajo,
especialmente si la madre tiene un nivel cultural bajo.
ü La prevalencia de obesidad es más
elevada en los chicos y chicas pertenecientes a un nivel socioeconómico bajo.
ü Las tasas de prevalencia de obesidad y
sobrepeso más elevadas se observaron en
ü Las tasas más bajas se han observado en
las regiones Noreste y Norte.
ü El tamaño de la población de residencia
no parece expresar un patrón de distribución definido para la sobrecarga
ponderal.
ü Los hábitos alimenticios guardan
relación con la prevalencia de obesidad:
§ A partir de los 6 años, la prevalencia
de obesidad era más elevada en los niños y jóvenes que aportaban mayor
proporción de energía a partir de la ingesta grasa (>40% kcal) en relación a
los que realizaban ingestas porcentuales de grasa más bajas. Este hecho se
observó también en el subgrupo femenino entre 14 y 17 años.
§ En los varones a partir de los 14 años
se apreció una diferencia estadísticamente significativa en el consumo de
productos azucarados, bollería, embutidos y refrescos azucarados entre los
obesos y los no obesos.
§ Las tasas de prevalencia de obesidad
eran más elevadas en los chicos con edades entre 6 y 14 años que realizaban con
mayor frecuencia consumos de embutidos.
§ La prevalencia de obesidad fue inferior
en los niños y jóvenes ubicados en el cuartil mas alto de la distribución de
consumo de frutas y verduras (4 o mas raciones al día).
§ Los chicos y chicas que realizan un
desayuno completo expresan tasas de obesidad más bajas que los que no desayunan
o realizan un desayuno incompleto.
ü El estilo de vida guarda relación con la
prevalencia de obesidad:
§ La prevalencia de obesidad fue más
elevada entre los chicos y chicas que dedican mayor tiempo a actividades
sedentarias (estudio, TV, ordenador, videojuegos...)en comparación con los que
dedican menos tiempo.
§ La prevalencia de obesidad era más
elevada en las chicas que dedicaban más de 2 horas diarias a ver televisión en
comparación con las que dedicaban menos de 1 hora a esta actividad.
§ La prevalencia de obesidad entre los
chicos y chicas que no practicaban ningún deporte habitualmente fue más elevada
en comparación con los que sí tenían este hábito, especialmente entre los
chicos que practicaban actividades deportivas 3 veces a la semana.
§ En los mayores de 14 años, la
prevalencia de obesidad fue más elevada en los fumadores que en los no
fumadores, tanto en los chicos como en las chicas.
Los
datos del estudio enKid son reveladores de la situación actual del problema en
España. Otras investigaciones realizadas en un ámbito territorial más
restringido vienen a confirmar esta peligrosa tendencia al alza. Así, un
estudio observacional de tipo transversal realizado en la provincia de Alicante
en 200417 que incluía a 393 niños (203 varones y
190 hembras) de edades comprendidas entre los 6 y 11 años, encontró que la prevalencia
de sobrepeso y obesidad se situaba en un 16,4 y 22,3%, o en un 13,5 y 18,6%,
respectivamente (la variación es en función del tipo de criterio adoptado para
los puntos de corte del IMC). Similares datos nos ofrece otro estudio realizado
en la ciudad de Almería entre 499 niños (245 varones y 254 hembras) de edades
comprendidas entre 7 y 14 años, que aplicando los criterios de
Como podemos apreciar los datos son realmente alarmantes y
posiblemente confirman nuestra experiencia docente cotidiana. Según estas
cifras, en un centro educativo español de 1000 alumnos, aproximadamente cien
son obesos y otros doscientos tienen sobrepeso, o dicho de otra manera, en una
clase de 25 alumnos, dos o tres alumnos sufren obesidad y otros cuatro o cinco
sobrepeso. Indudablemente no podemos ignorar esta realidad y debemos afrontar
el problema.
5.
LAS CAUSAS DEL AUMENTO DE
Para poder intervenir
e intentar solucionar , aunque sea en parte, este problema de salud, es
necesario que comprendamos las causas que han desencadenado esta epidemia. Es
evidente que aunque los factores genéticos permitan explicar un pequeño número
de casos, las causas de la mayoría hay que buscarla en otros factores. El rápido
y espectacular aumento de la prevalencia de sobrepeso y obesidad experimentado
en el último cuarto de siglo no puede ser atribuido exclusivamente a causas
genéticas. Aunque los factores hereditarios
sean importantes, el genoma humano no se modifica en tan poco espacio de
tiempo. De ahí que, los factores ambientales o del entorno, que están producido
cambios permanentes en el estilo de vida, desempeñen un rol esencial creando el
llamado entorno obesogénico14, caracterizado por la abundancia de alimentos y el
sedentarismo (ver figura 1).

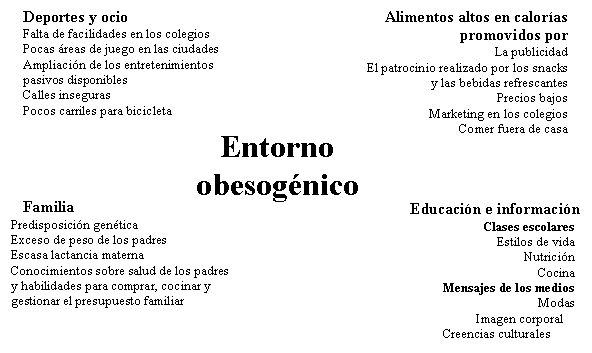




Figura 1 – Factores que contribuyen al entorno Obesogénico
Fuente: Obesity in
El mecanismo por el cual se engorda es simple: se
acumula grasa cuando la energía ingerida en forma de alimentos es superior a la
gastada (gasto energético) para el mantenimiento de las funciones vitales y la
actividad física. Los cambios en la alimentación (la dieta occidental es cada
vez más rica en grasas y productos lácteos) y los nuevos estilos de vida cada
vez más sedentarios son los principales desencadenantes en el aumento de la
obesidad18.
En España hemos sufrido una transición nutricional19, que consiste en una serie de modificaciones, tanto
cuantitativas como cualitativas, en la alimentación, vinculadas con las
transformaciones económicas y sociales. La dieta tradicional se ha sustituido
rápidamente por otra con una mayor densidad energética, lo que supone la
ingesta de más grasa, principalmente de origen animal, y más azúcar añadido en
los alimentos, unido a una disminución de la ingesta de carbohidratos complejos
y de fibra. El problema no se debe solamente a la aparición de la denominada comida
basura, también es económico. Los alimentos comercializados masivamente
tienen cada vez precios más bajos, especialmente en las ciudades, y las frutas
y verduras son cada vez más caras. A esto, le debemos añadir el hecho de que el
frenético ritmo de vida al que se ven sometidas las familias sustrae el tiempo
necesario para preparar comidas saludables en casa a diario, lo cual conduce al
fácil recurso de la comida rápida.
Esta transición nutricional aparece
simultáneamente con la transformación de las ciudades modernas y la invasión de
las nuevas tecnologías creando un entorno obesogénico, en el cual los
nuevos patrones de trabajo, transporte y recreación hacen que los ciudadanos de
las sociedades occidentales lleven una vida más sedentaria y menos activa. El
entorno urbanístico no favorece la práctica de actividad física, un ejemplo lo
tenemos en la reducción del número de niños que acuden al colegio andando.
Niños que, a su vez, tienden a ser menos activos durante el resto del día. Los
datos actuales muestran que los niños españoles pasan una media de 2 horas y 30
minutos al día viendo televisión y media hora adicional jugando con videojuegos
o conectados a internet20.
Hay grandes intereses económicos en la promoción de
conductas sedentarias y el sobreconsumo de determinados alimentos. Las
grandes multinacionales de la bebida y de la alimentación potencian la
inactividad, aunque aparentemente promocionan los deportes para desviar la
atención14. Los análisis de sus estrategias de marketing nos
muestran que van dirigidas a los más pequeños, particularmente los
pre-escolares, para establecer desde la más tierna infancia preferencia por sus
marcas.
|
Fuerza de la evidencia |
Decrece
el riesgo de obesidad |
Incrementa el riesgo de
obesidad
|
|
Convincente |
Actividad física regular. Elevada ingesta diaria de fibra. |
Estilos de vida sedentarios. Elevada ingesta diaria de alimentos de alta
densidad energética y pobres en micronutrientes. |
|
Probable |
Entornos familiares y escolares que
promueven elecciones saludables de alimentación Lactancia materna. |
Campañas agresivas de publicidad de
alimentos hipercalóricos y fast food. Elevado consumo de bebidas azucaradas y
zumos de frutas. Condiciones socio-económicas adversas
(especialmente para mujeres en países desarrollados) |
|
Posible |
Alimentos con bajo índice glucémico. |
Tamaño más grande de las porciones Alta proporción de comida precocinada. Desordenes alimenticios (dieta estricta/
conductas bulímicas periódicas) |
|
Insuficiente |
Incrementar el número de ingestas |
Alcohol |
Table
3. Conclusiones sobre las causas de la
obesidad
Fuente: Diet, nutrition
& the prevention of chronic diseases, Joint
WHO/FAO expert consultation,
WHO,
El grupo de expertos de
6.
EJES DE INTERVENCIÓN DESDE
En
los apartados anteriores nos hemos interesado por conocer mejor el problema de
la obesidad y el sobrepeso en nuestra sociedad: sus dimensiones, causas y
consecuencias. Ahora vamos a analizar que actuaciones podemos llevar a cabo
desde nuestra responsabilidad social como profesores de Educación Física para
ayudar a paliar esta preocupante situación.
A veces, cuando profundizamos en la verdaderas causas de la obesidad
podemos tener la sensación de enfrentarnos a una ardua tarea, de ser quijotes
intentando derribar molinos de viento. Cuando se habla del entorno
obesogénico, de la presión de las industrias alimentarias, de las fuertes
campañas de publicidad, del diseño urbanístico, de las nuevas formas de ocio
robotizado y sedentario; cuando vemos que
El mero hecho de plantearnos esta cuestión es ya positivo, y seguro que
cada uno de los lectores de este artículo encuentra múltiples respuestas a esta
cuestión. Yo, por mi parte, voy a fundamentar mis respuestas tanto en las
diversas propuestas de intervención a nivel institucional que han elaborado
Debemos ser conscientes de que afrontamos un problema tan grave como
complejo y para el que no existen formulas mágicas para solucionarlo, ni en el
plano individual ni en el comunitario, aunque no por ello debamos desistir en
nuestro empeño. Es cierto que hay numerosas e importantes acciones que deben
ser tomadas a los más altos niveles de las distintas administraciones, pero no
es menos cierto que también desde los centros educativos podemos, y debemos,
impulsar medidas y programas que pueden llegar a ser mucho más eficaces de los
que en un principio podría parecer.
Nuestra batalla contra la
obesidad y el sobrepeso no es fácil, pero para que sea eficaz es necesario que
estructuremos nuestra actuación entorno a tres ejes. Por un lado, tenemos el
deber inmediato e inexcusable de ayudar a nuestros alumnos y alumnas con
sobrepeso y obesidad a solucionar su problema. Por otro, y tal y como
indica la ley, debemos promover y formar
para una actividad física regular vinculada a la adopción de hábitos alimenticios
y de ejercicio físico que incidan positivamente sobre la salud y la calidad de
vida, es decir prevenir la obesidad desde la educación para la salud.
Pero a mi juicio y desde un enfoque crítico de
6.1. PROGRAMAS ESPECÍFICOS
ORIENTADOS A
El exceso de peso es difícil de tratar, la mayoría de los programas de intervención a nivel personal se
han mostrado poco eficaces y han registrado un alto índice de fracaso. La causa de este fracaso radica en que es necesaria una modificación permanente de la conducta de aquellas personas
susceptibles de engordar, la cuál es muy difícil de conseguir debido a las
enormes presiones del entorno físico y social para ser sedentarios y sobreconsumir alimentos y bebidas hipercalóricas.
Como profesores de Educación Física, no debemos
aceptar por más tiempo culpar a nuestros alumnos o alumnas por su obesidad o
sobrepeso: las causas son claramente sociales. Esto no quiere decir que no
tengamos la obligación moral de promover programas que les puedan ayudar a
solucionar su problema a corto plazo, pero teniendo presente que estas
actuaciones son insuficientes y que si no las acompañamos de acciones
preventivas más ambiciosas, es evidente que aunque ganemos alguna batalla,
al final perderemos la guerra. No podemos pensar que el tratamiento
individual por si solo va a detener la epidemia de la obesidad, es necesario
considerarlo en combinación con otras acciones encaminadas a combatir el entorno
obesogénico14.
La primera responsabilidad que tenemos es la de
detectar los casos de sobrepeso y obesidad que se dan entre nuestro alumnado.
Como hemos visto anteriormente, la forma más sencilla y con mayor aceptación a
nivel internacional es calcular el IMC. Es cierto que podemos aplicar otros
procedimientos de valoración como el de los pliegues cutáneos, o el de la
impedancia bioeléctrica23, pero el IMC
presenta la ventaja de que es más fácil de aplicar y más fácil de comprender
para los alumnos. Posiblemente, en un futuro no muy lejano, el método de la
impedancia bioeléctrica acabe generalizándose debido al abaratamiento de los
instrumentos utilizados.
Una vez localizados los sujetos con exceso ponderal
debemos informarles de los problemas de salud que supone el sobrepeso y la
obesidad y motivarles hacia el cambio. Dado el creciente número de alumnos
susceptibles de incorporarse a este tipo de programas, debemos promover en los
centros docentes la conveniencia de crear grupos especiales de refuerzo
educativo que reciban una o dos horas extra de clase semanal para ayudarles a
superar este problema, que como hemos visto no sólo tiene repercusiones
físicas, sino también psicológicas que pueden incluso estar relacionadas con
algunos casos de fracaso escolar.
El profesor de Educación Física debe diseñar y
desarrollar un plan de tratamiento comprensivo, que debe incluir objetivos
concretos de pérdida de peso, manejo de la actividad física y de la
alimentación, modificación del comportamiento y, cuando sea necesario, la
participación de la familia. No es preciso ponerse como objetivo alcanzar el peso
deseable o normal porque es poco realista a largo plazo. Combinando dieta y
ejercicio con tratamientos conductuales pueden conseguirse pérdidas del 5% al
10% del peso durante un período de
Los programas de intervención con el foco de interés
principal en los cambios en la actividad física y en la conducta sedentaria se
muestran eficaces a corto plazo, pero no tanto a medio y largo plazo. No
obstante, es necesario estimular un aumento de la actividad física cotidiana y
por consiguiente del gasto energético, con elementos atractivos para el niño.
El aumento de la actividad física debe ir orientado a lograr cambios en las
actividades de la vida cotidiana, a disminuir el tiempo dedicado a actividades
sedentarias (televisión, videoconsola, ordenador, etc.), a estimular
actividades recreativas al aire libre y, en los niños mayores, a fomentar la
participación en actividades deportivas de acuerdo a sus gustos y preferencias,
poniendo énfasis en actividades que valoren la participación en equipo más que
la competencia individual.
Las investigaciones a este respecto nos indican que
aunque con todos los programas de ejercicio, ya sean aeróbicos o gimnásticos,
se obtienen reducciones del peso a corto plazo, los programas más eficaces a
largo plazo son los que incluyen la actividad física dentro del estilo de vida
de los niños25. Así mismo no existen diferencias significativas
entre programas de intervención basados exclusivamente en la dieta o programas
que incluyen dieta más ejercicios26. Sin embargo, otros estudios consideran que la combinación de ejercicio
físico y restricción calórica es más efectiva que cualquiera de ambos por
separado. Aunque la incorporación del ejercicio a la dieta incrementa poco la
pérdida de peso en las primeras fases, parece que es el componente del
tratamiento que más promueve el mantenimiento de la reducción de peso en el
tiempo27. Algunos estudios se han
demostrado que disminuir la conducta sedentaria es más eficaz que aumentar la cantidad de ejercicio28, y que se consiguen reducciones de peso incluso
aunque esa disminución de la conducta sedentaria se aplique en bajas dosis29.
Pero no
debemos olvidar que, por desgracia, la
obesidad suele convertirse en una afección crónica. Es muy frecuente que los
adolescentes retomen sus antiguos hábitos de ejercicio y de nutrición una vez
alcanzada la meta que se habían propuesto, recuperando los kilos que habían
perdido y bajando aun más su autoestima. Por eso nuestro objetivo con estos
alumnos no se limita a conseguir un descenso en el peso a partir de un control
adecuado de la actividad física y de la alimentación, debemos lograr un cambio
de hábitos cuyo efecto se prolongue en el tiempo. Por ello, la modificación
de la conducta desempeña un papel fundamental en el tratamiento de la obesidad y en la mayoría de los casos va ser indispensable
que exista motivación y colaboración de la familia. El objetivo es ayudar al
obeso a cambiar su actitud frente a la comida y sus hábitos alimentarios y de
actividad física24. El método se basa principalmente en el autoregistro,
llevando un diario de alimentación y actividad física, lo que permite identificar
los comportamientos poco saludables y ayudar a modificarlos; se trata pues, de
educar para reconocer los patrones de alimentación y ejercicio más adecuados
para cada persona y estimular el autocontrol aprendiendo a regular la sensación
de hambre. Es importante introducir las modificaciones en la conducta de modo
paulatino. Comenzar con pequeños cambios, pocos pero permanentes en el tiempo,
y en la medida que éstos se consoliden, ir agregando otros. El uso de contratos
conductuales facilita el proceso de modificación de conducta y la reducción de
peso. Estos acuerdos se pueden hacer explícitos especificando los objetivos
alimentarios diarios o de actividad física semanal.
6.2.
PROGRAMAS ORIENTADOS A
Aunque la educación para la salud en la escuela ha
constituido una parte fundamental de las estrategias de prevención de la
obesidad, en los últimos años las autoridades sanitarias han reconocido que
esta acción educativa por si sola es incapaz de detener el incremento de la
prevalencia de obesidad y sobrepeso en Europa14. Esto, por supuesto, no quiere decir que deba
desaparecer, es más, posiblemente sea necesario promover investigaciones más
amplias sobre el diseño y el desarrollo curricular de esta materia y evaluar su
potencial incidencia sobre los hábitos de los alumnos.
El tratamiento ideal de la obesidad es la prevención,
y la escuela parece un lugar adecuado para informar acerca de la alimentación
en general y educar sobre hábitos alimenticios saludables en particular, así
como para promover y facilitar el desarrollo de ejercicio físico a distintos
niveles de actividad. No podemos desestimar el importante papel que los centros
docentes pueden desempeñar en la promoción de la salud debido al carácter
obligatorio de la educación para toda la población hasta los 16 años, a su propia naturaleza de
espacio educativo y a la cantidad de tiempo que permanecen en ellos los alumnos. Es más que probable que en los próximos años los
currículos educativos otorguen una importancia creciente a estos contenidos. En
España, el Ministerio de Sanidad y Consumo, dentro de su estrategia NAOS19, quiere impulsar la acción preventiva promocionando una dieta
equilibrada y saludable entre la población española y combatiendo el
sedentarismo que favorece la obesidad. En Estados
Unidos la promoción de la actividad física ha sido reconocida como una cuestión
de salud pública30 y es un área prioritaria dentro del programa Healthy
People 201031.
La salud dentro de los currículos educativos debe ser
considerada prioritariamente desde su aspecto preventivo con el propósito de
contribuir a la construcción de las actitudes adecuadas basadas en la
comprensión de los riesgos que conllevan los hábitos nocivos. La educación
física para la salud ha de facilitar la información necesaria y proponer las
actividades que garanticen un crecimiento y desarrollo equilibrado de los
alumnos, así como promover una vida activa que asegure la participación en
actividades físicas fuera del entorno escolar33. El problema fundamental es que en numerosas
ocasiones las clases de educación física no tienen esa orientación. Es
necesario que los profesores nos concienciemos y asumamos la responsabilidad de
educar para la salud formando ciudadanos responsables y autónomos en el cuidado
de su cuerpo, en el empleo de su ocio de un modo activo y en su alimentación.
Para ello debemos, además de transmitir conocimientos y procedimientos,
promover la reflexión con los alumnos sobre sus costumbres personales y las de
sus familiares, sobre sus hábitos alimenticios y de actividad física, con el
objetivo de conocer en qué medida están arraigadas sus ideas. El cambio conceptual es el paso previo para
modificar costumbres fuertemente arraigadas e introducir nuevos valores que
posibiliten a los alumnos adquirir hábitos saludables para el resto de su vida32.
6.3.
PROGRAMAS ORIENTADOS A MOTIVAR
La experiencia disponible
respecto a la mejor manera de prevenir la obesidad es muy limitada. Cuando consideramos el problema de la obesidad y el
sobrepeso desde una perspectiva personal, el enfoque es simple, basta con
lograr un equilibrio entre las calorías ingeridas y las calorías gastadas.
Desde este punto de vista nuestro trabajo como docentes también es simple,
basta con enseñar a los alumnos como conseguir dicho equilibrio. Pero, por
desgracia, esta ecuación no es tan sencilla, reviste una enorme complejidad
debido al gran número de variables ambientales y sociales que en ella
interaccionan: es realmente complicado desarrollar hábitos saludables a nivel
personal cuando la sociedad está construyendo un entorno obesogénico14.
Desmontar el entorno obesogénico no es tarea
fácil. Debemos buscar que el alumnado cuestione aquellas actitudes y
comportamientos asumidos como normales por la sociedad en relación a los
hábitos alimenticios, el ocio y las actividades físicas fomentando la reflexión
crítica sobre las causas del entorno obesogénico. El objetivo es que el
alumnado no solo modifique sus hábitos, sino que se involucre en el cambio de
su realidad inmediata. En palabras de Hernández Álvarez34 se trata de promover “el desarrollo de
conocimientos, capacidades y actitudes que permitan al individuo tomar
decisiones más informadas, cuestionando los modelos dominantes y exigiendo a la
sociedad de la que forma parte más y mejores posibilidades para que, tanto la
forma de entender la salud como el ocio, repercutan en el desarrollo de la
calidad de vida individual y colectiva”.
Es
evidente que no basta con el tratamiento de la obesidad a nivel individual ni
con la educación para la salud en la escuelas. Estas medidas son necesarias,
pero manifiestamente insuficientes. Las autoridades sanitarias son conscientes
de la necesidad de llevar a cabo estrategias globales de promoción de salud
encaminadas a crear entornos favorables al ejercicio físico y la alimentación
sana que puedan contribuir a reducir el impacto de la obesidad en la salud
pública. Dado el carácter multifactorial de la obesidad, el reto que afrontamos
requiere de la participación de todos y de un conjunto de actuaciones sostenidas
en el tiempo. Sólo así conseguiremos resultados positivos.
Como
profesores de educación física tenemos el deber moral de ser agentes del cambio
social en lo que al entorno obesogénico se refiere. Los grandes planes
de actuación y los ambiciosos programas institucionales raras veces se
concretan en acciones que realmente ayuden a mejorar la vida de los ciudadanos.
El entorno
obesogénico, que simultáneamente promueve el sedentarismo y estimula una
ingesta más alta de calorías, debe ser el objetivo del cambio. Pero no podemos
esperar a que ese cambio nos venga dado desde las distintas administraciones,
debemos impulsar las transformaciones en nuestro centro docente y en el barrio
en que se ubica. La declaración de Yakarta (36) incluye a las escuelas entre los escenarios que
ofrecen oportunidades reales para la ejecución de estrategias integrales de
promoción de la salud que pueden modificar el estilo de vida y las condiciones
sociales, económicas y ambientales determinantes de la salud. Desde la escuela,
debemos abordar la promoción de la salud de un modo práctico a partir del
empleo de combinaciones de las cinco estrategias
• la elaboración de una
política pública favorable a la salud,
• la creación de espacios
y/o entornos propicios,
• el reforzamiento de la
acción comunitaria,
• el desarrollo de las
aptitudes personales,
• la reorientación de los
servicios de salud.
Un punto de partida podría ser concienciar a nuestra
comunidad educativa de que la salud no
es una cuestión exclusiva del sistema sanitario, sino que desde nuestro centro
docente se pueden impulsar acciones que
contribuyan a su mejora. Esta idea debería concretarse en el Proyecto Educativo
de Centro, tanto en el análisis del entorno sociocultural en el que está
inmerso el centro y de las características del alumnado, como en la metas que
persigue y en las líneas maestras de actuación. Podemos hacer que nuestro
centro educativo se transforme en un entorno más saludable y menos obesógenico.
Para ello, debemos involucrar a los distintos sectores de la comunidad
educativa en la búsqueda de soluciones imaginativas. La construcción de ese
entorno saludable debe ser realizada por y con los alumnos, padres, personal no
docente y profesores, debe ser algo compartido y nunca impuesto de forma unidireccional.
Una acción conjunta
puede conseguir avances significativos en aspectos tales como mejorar las
opciones de alimentarse de una manera más sana en las cafeterías de los institutos
o en los comedores escolares, promover que los alumnos vengan a clase andando o
en bicicleta, facilitar el uso de las instalaciones deportivas en los recreos o
por las tardes, ofertar actividades extraescolares que promuevan un ocio
activo, etc. Estas medidas deben comenzar por el propio centro educativo (p.ej.
acondicionar lugares adecuados para estacionar bicicletas) y proyectarse hacia
al entorno inmediato (p.ej. solicitar al ayuntamiento carriles “bici” para
acceder al centro educativo).
Las
posibilidades son muchas, pero queda un largo camino por recorrer en la
creación de entornos que contribuyan a la salud y promuevan la facilidad para
elegir opciones de vida más saludables. Debemos ampliar la capacidad de
nuestros alumnos para actuar y la de la comunidad educativa para influir en los
factores determinantes en el aumento de la prevalencia del sobrepeso y la
obesidad.
Desde aquí, quiero animar
a todos los profesionales de
Me gustaría concluir
con una cita que, a mi juicio, muestra la naturaleza del problema e ilumina el
camino a seguir:
“Mucha gente
cree que afrontar el sobrepeso y la obesidad es una responsabilidad personal. En cierta medida están en lo cierto, pero también es
una responsabilidad de la comunidad. Cuando no hay lugares seguros, accesibles
para que jueguen los niños o para que los adultos caminen, corran o monten en
bicicleta, esto es una responsabilidad de la comunidad. Cuando los comedores
escolares o las cafeterías de las
oficinas no proporcionan opciones sanas y atractivas para alimentarse, esto es
una responsabilidad de la comunidad. Cuando no se educa a las madres primerizas
o a las embarazadas sobre las ventajas del amamantamiento, esto es una responsabilidad de la comunidad. Cuando
no requerimos la educación física diaria en nuestras escuelas, esto también
es una responsabilidad de la comunidad.
El desafío es crear un modelo multidisciplinar de
salud pública capaz de conseguir reducciones a largo plazo en la prevalencia de
sobrepeso y obesidad. Este modelo debería centrarse en salud y no en el aspecto
físico, y capacitar tanto a los individuos como a las comunidades para superar
barreras, reducir la estigmatización y avanzar en la dirección de superar
sobrepeso y obesidad en una manera positiva y proactiva”. Healthy Peopole 2010: National Disease Prevention and
Health Promotion Objectives (2000). US Surgeon General.
BIBLIOGRAFÍA
1. WHO. Health Promotion. A discussion
document on the concepts and priciples. Ginebra: WHO; 1984.
2. DEVIS J, PEIRO C. Nuevas perspectivas
curriculares en Educación Física: la salud y los juegos modificados. Zaragoza; 1992.
3. WHO. Obesity: Preventing and Managing.
The Global Epidemic. Report of a WHO Consultation on Obesity. In; 1998; Geneva:
WHO; 1998.
4. VAN ITALLIE TB. Obesity: adverse effects
on health and longevity. American Journal of Clininical Nutrition
1997(32:):suppl: 2723-2733.
5. WHO. The world health report 2002 -
Reducing Risks, Promoting Healthy Life. 2002.
6. SERRA MAJEM LI, ARANCETA BARTRINA J.
Estudio enKid: Objetivos y metodología. In: Desayuno y equilibrio alimentario.
Estudio enKid. Barcelona: Masson; 2000.
7. BURROWS R. ¿Existe realmente una
asociación entre la obesidad infantil y la del adulto? In: Universitaria E,
editor. Obesidad un Desafío Pendiente (C. Aballa, J. Kain, R. Burrow & E.
Diaz, org.). Santiago de Chile; 2000. p. 284-285.
8. NAO. Tackling Obesity in England. Report
by the Comptroler and Auditor General. London: House of Commons; 2001 15
February 2001. Report No.: 220 Session 2000-2001.
9. BARLOW S, DIETZ W. Obesity evaluation and treatment: Expert
committee recommendations. Pediatrics, 102:E29-E36 1998.
10. FLEGAL KM, OGDEN CL, WEI R, KUCZMARSKI RL,
JOHNSON CL. Prevalence of overweight in US children: Comparison of US growth
charts from CDC with other reference values for body mass index. American
Journal of Clinical Nutrition, 73:1086-1093. 2001.
11. COLE TJ, BELLIZZI MC, FLEGAL KM, DIETZ WH.
Establishing a standard definition for child overweight and obesity worldwide:
International survey. British Medical Journal, 320:1240-1243. 2000.
12. PEETERS A, BARENDREGT JJ, WILLEKENS F,
MACKENBACH JP, AL MAMUN A, BONNEUX L, for NEDCOM, the Netherlands Epidemiology
and Demography Compression of Morbidity Research Group. Obesity in adulthood
and its consequences for life expectancy: A life-table analysis Annals of
Internal Medicine ;138:24-32. 2003.
13. DIEZT WH. Health Consequences of Obesity in
Youth: Childhood Predictors of Adult Disease. Pediatrics, 102:E29-E36
1998;101:518 - 25.
14. IOTF. Obesity in Europe: The Case For
Action. London: International Obesity TaskForce + European Association for the
Study of Obesity; 2002.
15. SEEDO. Prevalencia de obesidad en España:
Estudio SEEDO 2000.Barcelona. Med Clin 2003(120):608-12.
16. Paidos'84. Estudio epidemiológico sobre
nutrición y obesidad infantil. Madrid: Proyecto Universitario.; 1985.
17. RUIZ PÉREZ L, ZAPICO M, ZUBIAUR A,
SÁNCHEZ-PAYÁ J, FLORES J, PICÓ A. Prevalencia de la obesidad infantil en la
provincia de Alicante. datos definitivos. in: XXVI Congreso de la Sociedad
Española de Endocrinología Pediátrica; 2004; Puerto de la Cruz. Tenerife; 2004.
18. MORENO LA, SARRIA A, POPKIN BM. The
nutrition transition in Spain: a European Mediterranean country. European Journal of Clinical Nutricion
2002;56(992-1003).
19. AGENCIA ESPAÑOLA DE SEGURIDAD ALIMENTARIA.
Estrategia NAOS para la nutrición, actividad física y prevención de la
obesidad. Madrid: Ministerio de Sanidad y Consumo; 2005.
20. Estudio de Audiencia Infantil. AIMC, 2004.
21. WHO. Diet, nutrition & the prevention of chronic diseases,
World Health
Organisation/FAO
expert consultation. Genova; 2002.
22. LUDWIG DS et al. Relation between
consumption of sugar-sweetened drinks and childhood obesity: a prospective,
observational analysis. Lancet 2001;357:505-508.
23. CURIEL DA, CATEJÓN FJ. Evaluación y
morfología. In: Graó, editor. La evaluación
en educación física. investigación y práctica en el ámbito escolar. Barcelona; 2004.
24. WADDEN TA, FOSTER GD. Behavioral treatment
of obesity. Medical Clinics of North America 2000;84: 441-461.
25. EPSTEIN LH, WING RR, KOESKE R, VALOSKI A. A
comparison of lifestyle exercise, aerobic exercise, and calisthenics on weight
loss in obese children. Behaviour Therapy 1985;16(345-356).
26. EPSTEIN LH WING RR, PENNER BC, KRESS MJ.
Effect of diet and controlled exercise on weight loss in obese children. The
Journal of Pediatrics 1985;107:358-361.
27. SKENDER M. Comparison of a 2-year weight
loss trends in behavioral treatments of obesity: diet, exercice, and
combination interventions. Journal American Diet Association 1996;96:342-346.
28. EPSTEIN LH VALOSKI AM, VARA LS, MCCURLEY J,
WISNIEWSKI L, KALARCHIAN MA, KLEIN KR, SHRAGER LR. Effects of decreasing
sedentary behaviour and increasing activity on weight change in obese children.
Health Psychology 1995;14(2):109-115.
29. EPSTEIN LH PALUCH RA, GORDY CC, DORN J.
Decreasing sedentary behaviors in treating pediatric obesity. Archives of
Pediatrics and Adolescent Medicine 2000;154(3):220-226.
30. PATE RR, PRATT M, STEVEN N. et al. Physical
activity and public health. A recomendation from the Centers for Disease
Control and Prevention and the American College of Sport Medicine. Journal of
the American Medical Association, . 1995;273 (5):402-407.
31. Healthy People 2010: National Disease Prevention and Health
Promotion Objectives: US Surgeon General; 2000.
32. NIEDA J. El reto de la Reforma. Cuadernos de pedagogía
1993;214:13-15.
33. ALMOND L. El ejercicio físico y la salud en
la escuela. In: Inde, editor. Nuevas
perspectivas curriculares en educación física: la salud y los juegos
modificados. Barcelona: J. Devís y C. Peiró; 1992.
34. HERNÁNDEZ JL. Teoría curricular y Didáctica
de la Educación Física. In: Nueva B, editor. Didáctica de la Educación Física.
Una perspectiva crítica y transversal; 2004.
35. WHO. Charter for Health Promotion. Ottawa; 1986.
36. WHO. Declaración de Yakarta sobre la
Promoción de la Salud en el Siglo XXI. Yakarta;
1997.
Rev.int.med.cienc.act.fís.deporte - vol. 5
- número 19 - septiembre 2005 - ISSN: 1577-0354